Передается воздушно капельным путём, то есть через дыхание, кашель, чихание, насморк.
Чаще болеют дети от 1 года до 5 лет, но могут заразиться и дети до 1 года жизни , школьники, подростки и взрослые.
После контакта с инфекцией признаки болезни начинаются с 7 по 14 день, но могут проявиться и позже, так как инкубационный период длится до 21 дня с момента контакта.
Начало болезни острое, температура повышается до 39° и выше, трудно сбивается. Слабость, боль в горле, сухой мучительный кашель, насморк. В первые дни в полости рта можно увидеть белёсую сыпь на слизистой щек. Очень часто, особенно у непривитых детей, появляется коньюктивит, глазки краснеют, веки отекают.
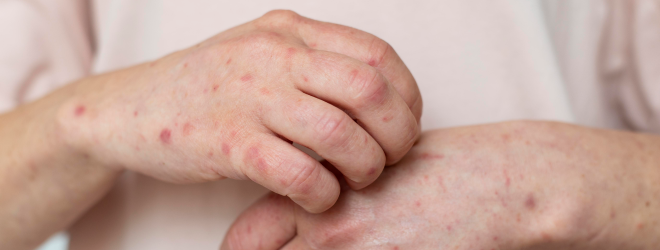
На 5-8 день появляется типичная коревая сыпь на коже, в виде красных, сливающихся пятен размером 3 -12 мм. Сыпь начинается с головы, за ушами, на лице, на шее. В течение 3 -5 дней сыпь распространяется на туловище и конечности. Сыпь держится около 4 — 6 дней и начинает угасать. После исчезновения сыпи возможно шелушение кожи. Заразность больного человека уменьшается с 4 ого дня высыпаний. Выздоровление наступает после полного исчезновения сыпи.
Надо сказать, что непривитые от кори дети и привитые болеют по разному. У привитых деток болезнь протекает легче, кашель и коньюктивит бывают очень редко, сыпь может быть не типичная и может исчезнуть через пару дней.
Лечение симптоматическое без применения антибиотиков при легкой форме болезни ( у привитых детей) и с применением антибиотиков при тяжёлом течении с поражением глаз, бронхов, лёгких.
Профилактика.
Вакцинация от кори, согласно календаря профилактических прививок, проводится дважды — в возрасте 1 год и 6 лет. В связи с большим распространением этой инфекции в последние годы, распоряжением Минздрава РУ введены дополнительные прививки против кори детям до 1 года и в возрасте от 2х до 5 лет.
Своевременно прививайте своих детей, чтобы избежать тяжелого заболевания с осложнениями.
Берегите себя и будьте здоровы!